Nuestra legislación define la historia clínica (HC) como el conjunto de documentos que contiene los datos, valoraciones e informaciones de cualquier índole sobre la situación y la evolución clínica de un paciente a lo largo del proceso asistencial 1.
La HC la conforma el conjunto de documentos, tanto escritos como gráficos, que hacen referencia a los episodios de salud y enfermedad de una persona, y la actividad sanitaria que se genera con motivo de esos episodios 2.
La HC tiene que garantizar unas funciones determinadas que van desde la asistencia, que siempre ha sido su aspecto más importante, la docente, la investigación, la gestión clínica y la planificación de recursos asistenciales, aspectos jurídico-legales y por qué no el control de la calidad asistencial. Debe ser única para cada persona acumulando toda su información clínica y además ser integrada de forma que contenga la información de todos los contactos y episodios del paciente 3, 4.
Todo ello nos hace asumir otra definición legal: información clínica. Que da la misma ley como: «todo dato, cualquiera que sea su forma, clase o tipo, que permite adquirir o ampliar conocimientos sobre el estado físico y la salud de una persona, o la forma de preservarla, cuidarla, mejorarla o recuperarla» 5.
En la concepción clásica de información clínica se asimilaba a información médica, o sea, a la descripción por parte del médico de su relación profesional con un enfermo determinado. Básicamente, esta información solía incidir únicamente con los estados patológicos del paciente, y con su diagnóstico y tratamiento, evolución de su estado de salud así como su solución.
La concepción actual no puede ser la misma, por varios motivos, pero sin lugar a duda los medios diagnósticos y los tratamientos han evolucionado drásticamente y se han convertido en algo más interdisciplinario. Ese historial clínico es mucho más complejo, y con muchos más soportes que los convencionales.
La información clínica hay que complementarla con otras informaciones, que van desde la suministrada por un conjunto de profesionales de la salud –del centro hospitalario, del centro de asistencia primaria, de la mutua laboral, de la asistencia psiquiátrica, del centro geriátrico…–, hasta la atención sociosanitaria, todo ello dentro de la asistencia pública pero también en la privada, de forma esporádica o habitual.
La información clínica pasa a abordar una concepción de información mucho más amplia e interrelacionada que se ha dado en llamar información sanitaria donde el paciente se convierte en ciudadano y el médico en profesional sanitario.
La recopilación de toda esta información sanitaria da lugar a un concepto más amplio que la HC que no es más que la historia de salud.
Es lógico pensar que el soporte tradicional, el papel, de la HC, aun sin haber evolucionado hacia la historia de salud tiene un sinfín de problemas que hace pensar en cambiarlo por otro más versátil.
Es de todos conocidos los problemas que plantea el soporte papel: desorden y falta de uniformidad en los documentos, ilegibilidad, la información es fácilmente alterable, con una disponibilidad lenta y rígida, errores en el archivado, una confidencialidad no garantizada, facilidad en el deterioro del soporte, manejabilidad limitada, dificultades para tratar la información…
En estos momentos se está tratando de cambiar el soporte papel por el soporte electrónico, mucho más flexible, mucho menos voluminoso y supuestamente más fácil de utilizar.
La introducción de las TIC da lugar a la informatización de la HC, pasándose a llamar HCE. Ésta deja de ser un registro de la información generada por un profesional sanitario o un centro sanitario y un paciente, para convertirse en una parte del sistema integrado de información de salud de un ciudadano.
La figura 1 plantea una plasmación del nuevo concepto de HCE.
Figura 1. Concepto de Historia Clínica Electrónica
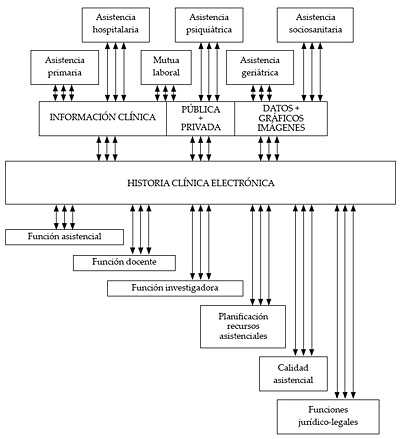
La información de salud que puede y debe contener una historia de salud de un ciudadano procedería de los siguientes sistemas:
- Bases de datos de la tarjeta sanitaria.
- Historias clínicas actuales, cualquiera que sea el lugar en que se hayan generado.
- Sistemas clínicos departamentales, como los de laboratorio y servicios de diagnóstico por imagen.
- Programas de promoción para la salud y de prevención de la enfermedad.
- Centros sanitarios concertados o de otros servicios de salud.
- Contingencias de salud laboral.
- Sistemas de receta electrónica.
- Prestaciones sanitarias complementarias.
- Sistemas de ayuda a la toma de decisiones clínicas
La nueva HC incluye toda la información de salud de un ciudadano, con independencia de donde y cuando se genera. Además, este sistema clínico debe formar parte del sistema de información del servicio de salud correspondiente, relacionándose con los sistemas de gestión económico-financiero, planificación estratégica y control de gestión 6.
La historia sanitaria se convierte, con estos planteamientos, en una herramienta muy potente no sólo para la atención clínica de la persona sino también para potenciar aspectos importante del sistema sanitario.
Para que estos sistemas se relacionen e intercambien información referida a las personas, es imprescindible que éstas estén identificadas de forma unívoca.
Para intercambiar información electrónica se exige la certeza de la identidad del paciente, del profesional sanitario que produce esa información y del centro sanitario donde se lleva a cabo la atención. Los países escandinavos y Luxemburgo utilizan números de identificación personal que tienen carácter nacional, y para usos administrativos, fiscales y sanitarios. Códigos nacionales o regionales en Irlanda, Portugal, Italia, Canadá, Alemania y España. El Reino Unido tiene un proyecto de identificación con un número del Servicio Nacional de Salud (NHS). Los Países Bajos de un número nacional de identidad pero no sanitario. Bélgica tiene un identificador nacional pero distinto del que se emplea para otros usos. Francia utiliza como identificador en el sector sanitario el número de la seguridad social al que se añaden dos dígitos cuya utilización fuera del ámbito de protección social está muy restringido 7.
Como hemos visto, la manera de identificar unívocamente es un problema que se está intentando resolver de diferentes maneras. En España una manera de identificar es mediante el documento nacional de identidad, el registro civil o el documento de afiliación a la seguridad social. Todos ellos carecen de la precisión requerida en informática de salud.
Estas dificultades hicieron que las diferentes Administraciones sanitarias desarrollaran, desde finales de los ochenta y la década de los noventa, una denominada tarjeta sanitaria para la identificación de sus usuarios.
Es en este momento cuando los sistemas de salud asignan códigos de identificación personal. Creando una base de datos que registra la filiación de todos los ciudadanos con derecho reconocido a asistencia sanitaria pública. Acreditando de forma personal el derecho a las prestaciones sanitarias y poniendo a disposición de los centros sanitarios la base de datos para facilitar la gestión de los mismos.
Independiente de la voluntad administrativa al crearla, la tarjeta sanitaria se mostró como un elemento identificador muy interesante con el desarrollo de los sistemas de información clínica, sobre todo al relacionar sistemas distintos, como la historia de atención primaria con la de especialidad o ambas, con los sistemas departamentales.
Después de las experiencias existentes en materia sanitaria, se ha considerado que actualmente la mejor opción para la generación de los códigos de identificación, es la secuencial. Siendo realizada la asignación por entidades responsables que lo deben hacer en un periodo corto de tiempo y velar por que no existan personas con más de un identificador.
El sistema canadiense prevé la asignación del código identificador por cada provincia o territorio. El NHS británico prevé un número único. Los canadienses y australianos tienen previsto un identificador exclusivo para el sistema sanitario.
En el sistema sanitario español cada comunidad autónoma asigna ese número y que su función sea exclusivamente sanitaria.
Para acceder a la información clínica de una persona se requiere la identificación unívoca, localizar esa información y cumplir los requisitos de seguridad y confidencialidad estipulados por la ley. Esto es fácil cuando se atiende a los pacientes dentro de su ámbito especificado. El problema aparece cuando no estamos en esta comunidad autónoma. Entonces se precisan estándares de intercambio de información y directorios que permitan la localización de la misma.
1.1. MODELO DE HISTORIA DE SALUD ELECTRÓNICA
Como ya se ha dicho, la HC es meramente el registro cronológico de los diferentes episodios o acontecimientos y los datos de cuidados asistenciales, ligados, habitualmente, a instituciones sanitarias.
El término historia de salud es mucho más amplio, se podría decir de ella que es el registro longitudinal de todos los acontecimientos relativos a la salud de una persona, tanto preventivos como asistenciales, desde el nacimiento, incluso antes, hasta su fallecimiento. Incluye la historia de atención primaria y todos los episodios concretos de atención especializada. Es decir, también incluye la información clásica 8, 9.
La HC suele tener dos modelos de actuación, el orientado a problemas y el orientado a contexto, como continuación de la HC clásica.
El primer modelo, más que una distribución cronológica de los datos interesaría ordenarlos y presentarlos agrupados en torno a problemas identificables. En el caso de la atención especializada donde un episodio se describe, se diagnostica y se trata y finalizado el evento se cierra, almacenando los datos por su naturaleza y origen; incluso con papeles de diferentes colores según se trate de la anamnesis, exploración física, prescripciones, laboratorio o radiología, se adapta al concepto tradicional mejor. En el caso de atención primaria, muy pocos episodios tienen principio y fin ya que tratan problemas de salud que permanecen vigentes a lo largo de la vida, se adapta muy bien al modelo orientado a problemas.
El segundo modelo, es una historia orientada al contexto comunitario donde se tendrían en cuenta no sólo los problemas de salud, sino también el contexto biopsicosocial, las creencias, la dinámica familiar y la cultura social. Más que un modelo de historia distinto es una propuesta para tomar en cuenta la relación que existe entre el contexto y los diferentes problemas de salud 10.
Los datos de la HC se registran cuando se producen o se tiene conocimiento de ellos, por lo tanto, con carácter cronológico. Lo que verdaderamente diferencia a los modelos es cómo se presentan. Cuando utilizamos papel la presentación es la misma a como se escriben los datos, o sea, la forma de introducir los datos predetermina el modelo de HC.
Si nosotros introducimos los datos, como hemos indicado en el párrafo anterior, mediante TIC, nos posibilita tener presentaciones dinámicas, o dicho de otra forma, como nos interese, independientemente de como estén registrados los datos.
La historia de salud está constituida por un conjunto de registros heterogéneos, la utilización de las TIC hace posible la integración de todos los datos, y mediante la presentación acorde con la elección hecha la convierte en un modelo universal que se acepta con el nombre de Historia de Salud Electrónica (HSE).
Básicamente, como ya se ha dicho, las funciones fundamentales de la HSE son: la ayuda en la promoción y mantenimiento de la salud de la persona, documento legal y fuente de conocimiento. Por ello, es muy importante cómo se deben recoger los datos y cómo presentarlos.
1.1.1. Recogida y presentación de datos
Como ya hemos dicho, el modelo de historia se supera cuando se aplican las TIC, por ello, ese concepto se sustituye por los de recogida y presentación de los datos 11, 12.
1.1.1.1. Recogida de datos
Hay que tener algunos conceptos claros en la recogida de los datos, puesto que ya no influirá en el tipo de historia. Por ello, tengamos en cuenta algunas cuestiones 13:
- No se puede presentar lo que no se ha registrado.
- La estructura con que se dote a la información condicionará su presentación, almacenamiento y análisis.
- La estructura de los datos está condicionada por su naturaleza y por su origen.
- El dato debe ser introducido donde es generado y por quien lo genera, evitando pasos intermedios sin valor añadido que además aumentan las posibilidades de error.
- El dato debe ser introducido una sola vez.
- Debe quedar constancia de cualquier modificación o actualización e impedirse la modificación concurrente del dato.
- El origen del dato debe estar identificado.
- El dato debe estar modificado en el tiempo, indicando la fecha y hora en que se produce.
Los datos pueden ser recogidos por la intervención de una persona o pueden ser capturados directamente de la fuente.
- Modelo personal. Es el más utilizado en los sistemas de salud, se produce cuando la información es generada o modificada por una persona. Puede ser directo cuando la persona que lo produce la introduce en el sistema o indirecta cuando se utiliza otra persona interpuesta. El registro de información con carácter personal sigue uno de los siguientes modelos:
- Lenguaje natural, de un flujo de datos sin reglas preestablecidas. Da lugar a un texto libre no estructurado. Es la forma clásica de registro, cuyo análisis es más costoso. Además, hay que adaptar criterios sobre lenguaje y terminología empleada.
- Estructurado. Cuando se utiliza una plantilla. Su respuesta puede ser libre, única o múltiple. También puede ser una combinación de ambas.
- Modelo no personal. Se produce cuando la información se captura desde dispositivos y máquinas, volcándose directamente en el sistema. En la actualidad, todos los dispositivos que generan datos binarios, como los autoanalizadores de laboratorios, y analógicos como los electrocardiógrafos, disponen de interfaces que permiten la captación directa, aunque presenten problemas de compatibilidad. También pueden captar códigos de barra e imágenes.
1.1.1.2. Presentación de datos
La presentación de datos está condicionada por las necesidades y el contexto de los usuarios del sistema. La presentación en papel se suele denominar informe y de vista cuando es en pantalla o como proyección. Esta presentación de datos se puede referir tanto a la historia de un individuo como de un colectivo, en cuyo caso se presentará en forma agregada. Los criterios de agregación dependerán de las necesidades del usuario de la información, por lo tanto, éstos determinarán la estructura de la presentación.
- Servicios sanitarios. En este caso, la función de la HSE es el mantenimiento y promoción de la salud del paciente. Los usuarios serán los diferentes profesionales sanitarios, con niveles de necesidad diferentes. Por lo tanto, se deberá ordenar la información en distintos niveles desde los más elementales de reconocimiento unívoco hasta la información sanitaria más relevante. Cada uno de los profesionales sanitarios tendrá un rango de acceso y presentación acorde con sus necesidades.
- Servicios sociales. Las necesidades de los servicios sociales deben satisfacer la manera de valorar las capacidades del individuo y su contexto, para facilitar el enlace con el entorno social. En el caso de personas ingresadas en instituciones geriátricas o de larga estancia el acceso debe ser el propio de servicios sanitarios.
- Salud pública. La información de acciones preventivas como las vacunaciones o programas de prevención deben constar en la HSE y ser accesibles a los servicios de salud pública. La disponibilidad de buena información sanitaria permite elaborar diagnósticos de salud, planificar la cobertura de esas necesidades y evaluar el resultado de las acciones. La salud pública necesita disponer de información de la historia de salud recogida en otros niveles asistenciales, mantener sus registros y llevar a cabo estudios epidemiológicos. En el caso de enfermedades de declaración obligatoria o de reacciones adversas de medicamentos debe ser transmitida automáticamente desde la HSE.
- Gestores. La presentación de los datos de las HSE de forma agregada facilita información que permite la planificación de los recursos y la evaluación de los resultados. Las HSE de esta forma juegan un papel muy importante en la mejora de la calidad y de la asistencia sanitaria. El cruce de la información sanitaria y la económica permitirá conocer la eficacia del sistema.
- Servicios administrativos. Los procedimientos administrativos también se ven envueltos en procesos asistenciales. Se precisa información sobre procedimientos, exploraciones, y la gestión de pacientes, tanto hospitalizados como ambulatorios, para su administración y facturación. Por ello, será necesaria una presentación específica que evite duplicaciones y redundancias.
- Social. La participación del ciudadano. El ciudadano ha dejado, por ley, de ser un elemento pasivo del proceso sanitario. Las TIC permiten su participación activa y la normativa vigente contempla su acceso a su HSE, por lo que se hace necesario definir la información que le debe ser presentada.
1.2. LAS TECNOLOGÍAS DE LA INFORMACIÓN Y LAS COMUNICACIONES EN LA HISTORIA CLÍNICA ELECTRÓNICA
La complejidad del entorno sanitario hace que convivan numerosos sistemas de información en un entorno distribuido que obliga a establecer un control riguroso para poder prevenir problemas de incompatibilidades de la información 14.
Los sistemas distribuidos muestran numerosas tendencias y arquitecturas: cliente servidor, multicapa, servidores de aplicaciones, Grid, Web Services, etc. En la actualidad, se utilizan más las aplicaciones multicapa con las propuestas tecnológicas de J2EE y .NET junto con las Web Services y CORBA 15.
La propuesta más novedosa, que cuenta con bastante apoyo por parte de la industria es la tecnología Grid.
Los Web Services 16 pueden solucionar fácilmente problemas de interoperabilidad e intercambio de mensajes e información entre aplicaciones en una organización para solucionar los problemas de desintegración. La tecnología Gridtambién puede solucionar esto, pero requiere un esfuerzo mayor que recompensa si se van a utilizar otras de sus numerosas características y virtudes del Grid computering, como el aprovechamiento de la potencia de cálculo de todos los recursos en los tiempos muertos de procesador para realizar una tarea con gran necesidad de cálculo, o la creación de organizaciones virtuales, integración de recursos distribuidos, computación universal, etc.
De todas formas, es necesaria la integración de datos. Integrar es combinar datos de forma que puedan ser compartidos, para alcanzar este fin existen distintos métodos de integración que van desde la utilización de mensajes de intercambio de información entre aplicaciones hasta la construcción de un Data Warehouse (en español almacén de datos) 17.
Un Data Warehouse se diseña con el propósito de almacenar y consultar grandes cantidades de información relacionada. La información proviene de diversas fuentes, por tanto, un Data Warehause proporciona una vista unificada y consistente de información proveniente de diversas fuentes. Además proporciona herramientas para la toma de decisiones, ejecución de consultas y generación de informes.
Cuando se plantea la migración del sistema, algo que se suele dar por mejora de la aplicación o sobre todo por falta de capacidad del mismo, hay que definir todas las estrategias necesarias con el fin de minimizar riesgos y los problemas que se puedan generar, incluyendo un mayor número de herramientas que faciliten y ayuden en todos los procesos necesarios para llevarla con éxito 18.
En casi todos los casos es posible y, sobre todo, preferible comunicar y consultar información entre distintos sistemas mediante el intercambio de documentos. XML, parece ser la herramienta ideal para realizar estos procesos, con el consiguiente aprovechamiento de las ventajas que proporciona, por ejemplo, la utilización de los Web Services. Por otro lado, las ontologías pueden ser la herramienta ideal para describir formalmente fuentes de información clínica 19.
Por otra parte, cada vez se hace más evidente la necesidad de un diseño eficaz de los sistemas con respecto a la interfaz utilizada para la comunicación con el ser humano. Los analistas de sistemas, no sólo deben considerar qué debe hacer el sistema y cómo va a realizarlo, sino también considerar los principios de percepción y ergonomía que afectan al ser humano, para lograr un producto que cumpla con los requerimientos y que se adapte a los usuarios del mismo 20.
Por tanto, es importante no descuidar los aspectos de interfaz, usabilidad, ergonomía, etc., de una aplicación 21. Es más, hay que tenerlos presentes desde las primeras fases del desarrollo. En este sentido, no hay que escatimar en la inversión necesaria para este fin, de hecho, los expertos estiman que debería ser del 10 por 100 del costo total del proyecto.
También se ha de tener en cuenta que la aplicación debe trabajar correctamente pues por muy buena interfaz que tenga, el usuario lo que quiere es que el programa haga lo que tenga que hacer y además de forma correcta. Hay que buscar la simplicidad y claridad en los diseños y que éstos se ajusten a las diferentes capacidades y conocimientos sobre manejo de ordenadores de los usuarios.
1.3. IMPLANTACIÓN Y PERSPECTIVAS DE FUTURO
Existe un consenso general sobre las bondades de la HSE, que puede resumirse en la posibilidad de que exista una historia única, su interoperabilidad con otros sistemas, su disponibilidad, la posible concurrencia en su uso, su mayor seguridad y confidencialidad, su papel en la disminución de errores y en la mejora de la calidad y la eficiencia del proceso asistencial.
Sin embargo, ese acuerdo general en las ventajas de la HC también existe sobre las dificultades que tiene el éxito en la implantación de la HSE. Los fracasos y las dificultades pueden deberse a que se disponga de recursos insuficientes, a la inadecuación del sistema de trabajo de los profesionales y al factor humano.
Entre las cuestiones que pueden clasificarse como correspondientes al factor humano, deben destacarse el gran cambio que supone el tratamiento informático de los datos de salud, respecto de un sistema milenario, y la movilidad del médico de hospital que presta sus servicios en las plantas de hospitalización, la consulta, el quirófano y las salas de exploración especiales. Debe mencionarse también la dificultad real de entendimiento que se produce entre los clínicos y los profesionales de la informática.
En el momento actual se están aplicando las TIC a esquemas clínicos del manejo de información, pero la presentación de los datos apenas se diferencia de su captura. La HSE se verá favorecida por la incorporación de nuevos dispositivos como los tablet PC y de tecnologías de reconocimiento de voz y de escritura manual. También Internet se incorporará con mayor importancia a la HSE al facilitar la interacción con todos los ámbitos, en especial el social, influyendo en la recogida y presentación de datos.
Como se indica en la parte de la tarjeta sanitaria, ésta puede tener utilidad en el almacenamiento y transporte de información así como en el acceso seguro a la HSE 22.
2 Carnicero, J.: De la Historia Clínica a la Historia de Salud Electrónica. V Informe Seis 2003. SEIS. 2003.
3 Véase nota 2.
4 Grupo de expertos en información y documentación clínica. Documento final. Ministerio de Sanidad y Consumo. Subsecretaría de Sanidad y Consumo. Madrid, 26 de noviembre de 1997.
5 Véase nota 1.
6 Burns, F.: Informamation for Health. An Information Strategy for de Moders NHS 1998-2005. A National Strategy for local implementation. Departament of Health Publications; 1998. http://www.nhsia. nhs.uk/def/pages/info4health/contens.asp
7 Carnicero, J. y Vázquez, J.M.: La identificación, un Requisito Previo a la Historia de Salud Electrónica. V Informe Seis 2003. SEIS. 2003.
8 Burns, F.: Informamation for Health. An Information Strategy for de Moders NHS 1998-2005. A National Strategy for local implementation. Departament of Health Publications; 1998. http://www.nhsia. nhs.uk/def/pages/info4health/contens.asp
9 Consensus Workgroup on Health Information Capture and Report Generation. Healthcare documentation: a report on information capture and report generation; june 2002. http://www.medrecinst.com/ publications/report/index.asp
10 Healthcare Information and Management Systems Society. 13th Annual Leadership Survey Results, 2002. www.himss.org/2002survey
11 Véase nota anterior.
12 Escobar, F., Iraburu, M. y Manso, E.: Modelos de Historia de Salud Electrónica. V Informe Seis 2003. SEIS 2003.
13 Véase nota anterior.
14 Crespo, P., Maldonado, J.A., Robles, M. y Chavarría, M.: Tecnologías de la Información al Servicio de la Historia Clínica Electrónica. V Informe Seis 2003. SEIS. 2003.
15 Kay, S.: «Architecture models to facilitate communication of clinical information». Metoths Inf Med 1999, 38: 326-31.
16 Monday, P.B.: Web Service Patterns: Java Edition. The autor Press; 2003.
17 Inmom, W.H.: Building the Data Warehouse. 2.ª ed. Wiley Computer Publishing.
18 Bisbal, J., Wu, B., Lawlwss, D. y Grimson, J.: Building Consistent Sample Databases to sopport Information System Evolución and Migration Database and Expert Systems Applications (DEX98), Lecture Notes in Computer Sciencie 1460, Berlin Springer Verlag; 1998. 196-205.
19 Rusty Harold, E.: XML Bible. 2.ª ed. Publi. Hungri Mind; 2001.
20 Prece, J., Rogers, Y. y Sharp, H.: Human-Computer Interaction. Addison-Wesley; 1994.
21 Raskin, J.: The humane interface. Addison-Wesley; 2000.
22 Burns, F.: Informamation for Health. An Information Strategy for de Moders NHS 1998-2005. A National Strategy for local implementation. Departament of Health Publications; 1998. http://www.nhsia. nhs.uk/def/pages/info4health/contens.asp



